
An original post by Mario Rugna
With the peer review and determinant inspiration of Minh Le Cong
Prehospital professionals dealing with acute agitated patients are always challenging all their clinical and non clinical skills at maximum levels. You need to deal with the patient, the bystanders and the law enforcement people trying to manage in the best way possible a social and clinical emergency.
Understanding if the patient is acutely intoxicated, psychiatrically decompensated (or both) is the first quick challenge we face. Clinical history, physical examination are not always possible so mostly of the times we have to guess based on our gestalt, clinical and non clinical experience.
What kind of patient I expect to find? Basically there is the sociopath agitated but collaborative, the agitated non collaborative but not dangerous (for himself and the others) the agitated non collaborative and highly dangerous. This is not a schematic and alway applicable definition but can help to understand how to gradually approach those kind of emergencies.
Alternative diagnosis
Consider alternative diagnosis:
Infections
- Lung
- Urinary
- Brain
- Sepsi
Metabolic/toxic
- Ipoglicemia
- Alcol
- Drugs psychoactive substances
- Electrolytes
Neurologic
- Stroke or Tia
- Seizure or post critical state
- SAH
- Intracranial
- Brain tumor
- Subdural emorrhage
Cardipulmonary
- Cardiac
- Ischemia
- PE
Drug abuse
- Anticholinergic
- Sedatives
- Opioids
Risk Score and patient assessment.
Grade and scale the level of agitation

Patient Category Risk Score
Consider the risk to administer a sedative to a morbid agitated patient

Mental Risk Assessment and Patient Risk Score
Consider the level of agitation and the sedative/anaesthetic administration risk
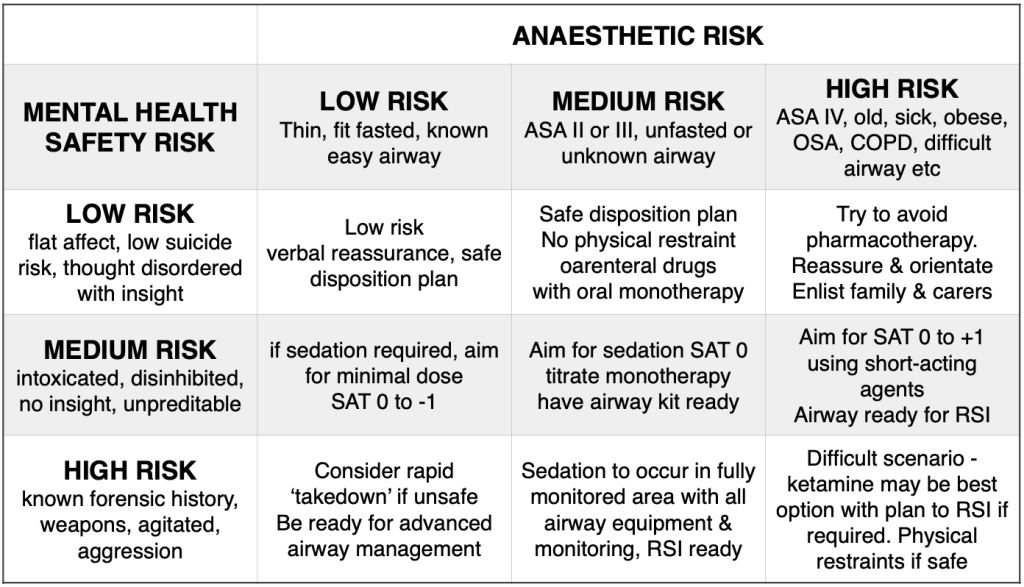
Authorship : Dr Minh Le Cong, Dr Andy Buck, Dr George Douros, Dr Casey Parker, Dr Tim Leeuwenberg,
Agitated and collaborative

Use your non clinical skills, use humanity. Mostly of the times talking and trying to understand what is the problem is already a solution. Cigarettes and coffe helps more than police and drugs.
Agitated non collaborative non dangerous

You have time to de-escalate, it’s not an emergency. Try to enter behind the patients psychological self-defences. Here some tips on de-escalation techniques:
- RESPECT PERSONAL SPACE
- DO NOT BE PROVOCATIVE
- ESTABILISH VERBAL CONTACT
- BE CONCISE
- IDENTIFY WANTS AND FEELINGS
- LISTEN CLOSELY TO WHAT PATIENT SAYNG
- AGREE OR AGREE TO DISAGREE
- LAY DOWN THE LAW AND SET CLEAR LIMITS
- OFFER CHOICES AND OPTIMISM
- DEBRIEF THE PATIENT AND STAFF
Is not an emergency but you are an emergency medical service! Your time is precious and is non endless. When words and non clinical skills are not enough you need to use your pharmacological weapons.

IM (intramuscular) is the favourite route to administer drugs cause is fast, effective easily and widely accessible .
IN (intranasal) is fast effective but most of the times is not reliable and widely accessible.
Last chance is IV (intravenous) that need more time to be placed and put at great danger the rescuers and the patient himself.
My receipt is a combination of Benzodiazepines and Antipsychotics to reach all the possible receptors in assuefatte patients and to minimise the doses of each one to reduce possible side effects.

MIDAZOLAM 5 MG IV, 10 MG IM

DROPERIDOL
5 MG IV, 10 MG IM

HALOPERIDOL 10 MG IV/IM
Agitated non collaborative and dangerous

Is a social and medical emergency! You need to act fast to protect patient and others and most of the time law enforcement need to apply a strong contention.

Highly agitated patients are physically and psychologically stressed and mostly of the times present a strong metabolic acidosis. When restraining them applying hypoxic measures (supine position, chest ore neck pressure, airway closure) we add respiratory acidosis and highly elevates the risk of mortality.
10-36% mortality
Learn how to restrain safely!
- Avoid prone position
- Avoid pressure on the chest
- Avoid covering the agitated patient’s mouth and/or nose with a gloved hand
- Lay the patient down in supine position
- Immobilise one arm above the head and the other below the waist.
- Use an oxygen mask to prevent the patient from spitting on staff
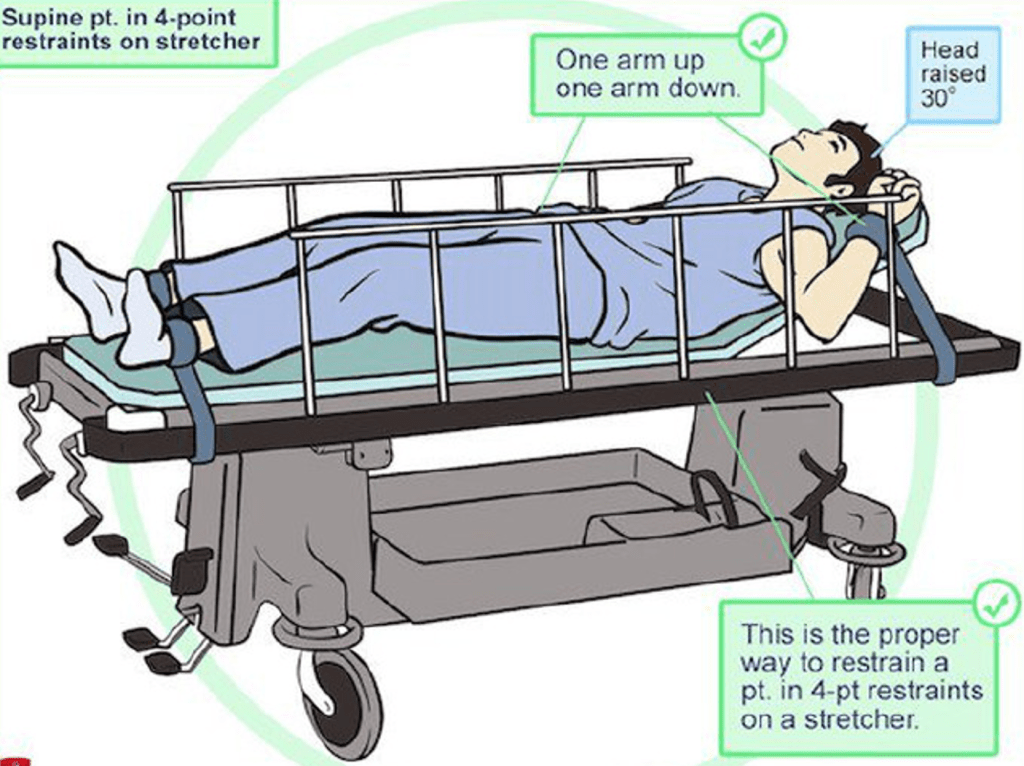
Favourite drug for this kind of patient is the one that doesn’t impact hemodinamyc and respiratory drive

KETAMINE 1 MG/KG IV, 4 MG/KG IM
Associating Ketamine with low dose Midazolam (0,03 mg/Kg) is a viable option.
Special conditions
Elderly agitated patients
- Avoid Benzo for increased risk of respiratory depression and delirium
- Best choice is Haloperidol (0,5 mg IM stating dose)
- Start without low doses, tritrate (slowly) to desired effect
Alcohol intoxication
- Alcohol intoxication is a high risk sedation.
- Avoid Midazolam
- Haloperidol or Droperidol are safest options but work slow for emergency situations.
- In emergency give half dose IM ketamine ( 2mg/kg) then Haloperidol or Droperidol if needed.
RSI in agitated patients
- Avoid succinylcholine because of potential side effects such as hyperkalemia, hyperthermia and acidemia.
Take Home Points
- Consider alternative diagnosis
- Grade and scale the level of agitation
- Consider the risk to administer a sedative
- Cross match risk and level of agitation
- What kind of patient you are dealing with?
- Agitated collaborative
- Agitated non collaborative non dangerous
- Agitated non collaborative dangerous
- Agitated collaborative
- Understand patients needs
- Be nice
- Agitated non collaborative non dangerous
- Take your time
- De-escalate
- If still agitated sedate
- Choose the most reliable administration route
- IM
- IV
- IN route is most of the times unreliable in emergent agitated patient
- Combine drugs for best result
- Midazolam
- Haloperidol/Droperidol
- Agitated non collaborative dangerous
- Act fast
- Protect patient during physical restraining
- Avoid asfittic stimuluses
- Sedate
- Ketamine IM
- Midazolam IM
Treat and Think
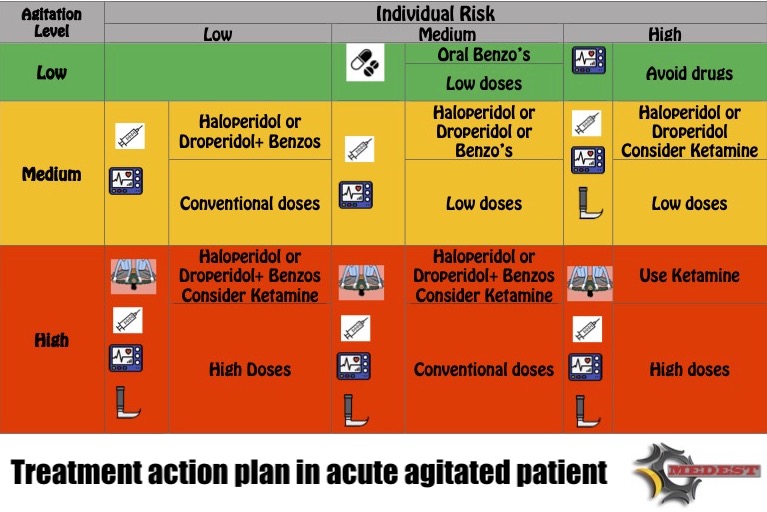
References
- American College of Emergency Physicians White Paper Report on Excited Delirium Syndrome September 2009
- Gill JR. The syndrome of excited delirium. Forensic Sci Med Pathol 2014; 10:223-228.
- Vilke GM, Bozeman WP, Dawes DM et al. Excited Delirium Syndrome (EXDS); Treatment Options and Considerations. Journal of Forensic and Legal Medicine 2012; 19:117-121.
- Vilke GM, Payne-James J, Karch SB. “Excited delirium (ExDS): Redefining an old diagnosis. Journal of Forensic and Legal Medicine 2012; 19:7-11
- Hick JL, Smith S, Lynch MT. Metabolic acidosis in restraint-associated cardiac arrest: a case series. Academic Emergency Medicine 1999; 6(3):239-243.
- Dimsdale JE, Hartley LH, Guiney T et al. Post exercise peril – plasma catecholamines and exercise. JAMA 1984; 251(5): 630-632.
- Green SM, Roback MG, Kennedy RM, Krauss B. Clinical practice guideline for emergency department ketamine dissociative sedation: 2011 update. Annals of Emergency Medicine 2011; 57(5): 449-461.
- Vilke GM, DEBard ML, Chan TC et al. Excited Delirium Syndrome (EXDS): Defining based on a review of the literature. Journal of Emergency Medicine 2012; 43(5): 897-905.
- Chan EW, Taylor DM, Knott JC et al. Intravenous droperidol or olanzapine as an adjunct to midazolam for the acutely agitated patient: a multicenter, randomised, double blind, placebo controlled clinical trial. Ann Emerg Med 2013; 61:72-81.
- Ibister GK, Calver LA, Page CB et al. Randomised controlled trial of intramuscular droperidol versus midazolam for violence and acute behavioral disturbance: The DORM study. Ann Emerg Med 2010; 56:392 – 401.



































2 Minutes Advanced Airways
14 FebShare this:
Tags: advanced airway management, Airway management, emergency medicine, Emergency Medicine guidelines, medicina d'urgenza, medicina d'urgenza preospedaliera